Chẩn đoán bệnh ung thư nói chung dễ ở giai đoạn muộn nhưng lại rất khó ở giai đoạn sớm. Chẩn đoán ung thư gồm ba bước:
Chẩn đoán ban đầu là (những chẩn đoán sơ bộ, định hướng một ung thư) dựa trên các triệu chứng lâm sàng và cận lâm sàng. Bước chẩn đoán ban đầu rất quan trọng, nếu làm tốt sẽ sẽ góp phần chẩn đoán bệnh sớm, một trong những mục tiêu trọng tâm của công tác phòng chống ung thư.
Chẩn đoán xác định chủ yếu dựa vào xét nghiệm vi thể nhất là chẩn đoán bệnh lý giải phẫu.
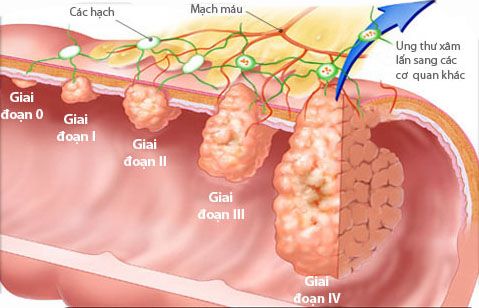
Chẩn đoán giai đoạn bệnh: là bước đánh giá sự xâm lấn và lan tràn của ung thư.
Có rất nhiều phương pháp chẩn đoán ung thư mà giá trị của mỗi phương pháp tùy theo từng loại bệnh. Cần phải cân nhắc, lựa chọn phương pháp chẩn đoán thích hợp cho mỗi loại ung thư.
Các phương pháp chẩn đoán bệnh ung thư
Chẩn đoán lâm sàng
Triệu chứng cơ năng
Họ thường xuyên, khó thở, khái huyết.
Ỉa ra máu.
Thay đổi thói quen đại, tiểu tiện.
Xuất hiện bất thường âm đạo.
Nói khó, nuốt khó.
Đau đầu, ù tai.
Triệu chứng toàn thân
Suy nhược, chán ăn, gầy sút, thiếu máu.
Sốt kéo dài không rõ nguyên nhân.
Triệu chứng thực thể
Xuất hiện u cục: cứng, phát triển, không rõ ranh giới.
Vết loét dai dẳng, khó liền.
Nổi hạch bất thường, cứng.
Thay đổi tính chất hoặc kích thước của nốt ruồi.
Ở nước ta người bệnh thường đến khám ở giai đoạn muộn, dễ dàng chẩn đoán với những triệu chứng rõ rệt ung thư:
Đau: do khối u chèn ép, bít tắc hoặc do u tàn phá các mô, thần kinh kèm theo viêm nhiễm gây ra các cơn đau kinh khủng
Triệu chứng di căn: tràn dịch màng phổi, cổ chướng, gan to, gãy xương bệnh lý
Hội chứng cận ung thư: là một nhóm các triệu chứng lâm sàng và sinh học hoạt động mang tính chất nội tiết của một số ung thư.
|
HỘI CHỨNG
|
HORMON
|
LOẠI UNG THƯ
|
GHI CHÚ
|
|
Hội chứng Cushing
|
ACTH hoặc CRF (Corticotropin-Releasing Factor)
|
Thường gặp K tụy, K tuyến ức, K phế quản tế bào nhỏ
|
Đây là hội chứng cận ung thư hay gặp
|
|
Hội chứng Schwartz- Bartter
|
HAD(Hormon AntiDiuretique)
|
Thường gặp: K phổi tế bào nhỏ
Hiếm gặp: K tụy, K tuyến ức, K hạch
|
Lâm sàng: Phù nhiễm độc da
Sinh học: Hạ natri máu
|
|
Canxi huyết cao
|
PTH(Patrat hormone)
|
Thường gặp K phổi dạng biểu bì, K thận.hiếm gặp: K tiêu hóa và phụ khoa
|
Tuy nhiên những di căn xương giải thích đại đa số canxi huyết cao ác tính.
|
|
Thyroxin huyết cao
|
TSH
|
K tiêu hóa, K phụ khoa, K phế quản
|
|
|
Phì đại đầu chi
|
STH
|
K phế quản
|
|
Bảng: Những hội chứng cận ung thư chính.
Chẩn đoán nội soi
Nội soi là phương pháp thăm khám các hốc tự nhiên và một số nội tạng của cơ thể nhờ những phương tiện quang học (máy nội soi). Mỗi cơ quan có máy nội soi riêng và ngày càng hoàn thiện nhờ sự tiến bộ của kỹ nghệ quang học.
Nội soi đóng vai trò quan trọng trong chẩn đoán ung thư dạ dày, ung thư đại tràng, K thực quản, K hạ họng thanh quản, K phế quản, K bàng quang …
Nội soi cho phép tiến hành một số thủ thuật như sinh thiết để chẩn đoán vi thể, cắt polyp, điều trị một số tổn thương, bơm thuốc cản quang để chụp Xquang như chụp ngược dòng, chụp phế quản…
Chẩn đoán Xquang
Xquang là phương pháp quan trọng trong các kỹ thuật làm hiện hình. Rất nhiều kỹ thuật điện quang từ cổ điển đến hiện đại được ứng dụng trong chẩn đoán ung thư.
Xquang phổi được chỉ định để chẩn đoán K phế quản và phát hiện những di căn phổi.
Xquang để chẩn đoán K xương, di căn xương.
Chụp vú mang lại nhiều lợi ích cho khám phát hiện ung thư vú. Chụp vú có thể phát hiện được những ung thư ở giai đoạn rất sớm với dấu hiệu vôi hóa rất nhỏ (Microcalcification).
Chụp có thuốc cản quang: chụp khung đại tràng được chỉ định khi nghi ngờ K đại tràng, chụp hàng loạt phim dạ dày để khám xét dạ dày, hành tá tràng. Phương pháp chụp đối quang kép cho phép phát hiện được những tổn thương nhỏ của dạ dày, đại trực tràng.
Chụp mạch máu: bao gồm chụp động mạch, tĩnh mạch.được ứng dụng chẩn đoán một số ung thư như K thận. Đôi khi chụp động mạch còn để phối hợp điều trị như hóa chất động mạch.
Chụp bạch mạch được chỉ định để chẩn đoán u lympho ác tính (lymphomalin) để phát hiện hạch di căn sâu.
Chụp cắt lớp vi tính (CT-Scan) là một phương pháp mới, hiện đại với kỹ thuật điện quang được hoàn thiện. Scanner cho phép nghiên cứu toàn bộ cơ thể và phát hiện được những khối u nhỏ, khoảng 1 cm đường kính ở sâu như u não, u trung thất, u tụy, u sau phúc mạc, u khung chậu … Khi chụp cắt lớp vi tính, người bệnh tương đối thoải mái, ít chịu độc hại, tuy vậy máy Scanner rất đắt tiền.
Chẩn đoán siêu âm
Chẩn đoán siêu âm đã có nhiều tiến bộ trong những năm gần đây và được ứng dụng ngày càng nhiều trong chẩn đoán ung thư. Siêu âm có giá trị để phát hiện những khối u gan, u buồng trứng, u thận. Siêu âm cho biết được tính chất của khối u (u đặc, u nang …). Siêu âm còn giúp hướng dẫn sinh thiết khối u qua da đạt hiệu quả cao, ít làm tổn thương tổ chức xung quanh.
Những thiết bị siêu âm nội hốc cho phép đánh giá được sự xâm lấn của u như u đại trực tràng.
Chẩn đoán siêu âm kinh tế, không độc hại, tuy nhiên phụ thuộc nhiều vào người đọc.
Chẩn đoán đồng vị phóng xạ
Kỹ thuật thăm dò một số cơ quan bằng những chất đồng vị phóng xạ đã mang lại một số lợi ích trong chẩn đoán ung thư.
Chụp xạ hình đồ giáp trạng với Iốt 131 được chỉ định để chẩn đoán K giáp trạng.
Chụp nhấp nháy xương để phát hiện di căn xương. Chụp nhấp nhấy bằng phóng xạ miễn dịch là kỹ thuật sử dụng những kháng thể đơn dòng được gắn đồng vị phóng xạ có tác dụng như một đầu dò để phát hiện ra những khối u đặc hiệu hoặc những ổ di căn nhỏ li ti trong cơ thể. Phương pháp này mới được nghiên cứu và hy vọng sẽ mang lại nhiều hứa hẹn.
Chụp cộng hưởng từ trường hạt nhân (MRI)
IRM là một phương pháp làm hiện hình mới nhất, được xem như là một cuộc cách mạng về kỹ thuật chẩn đoán IRM phụ thuộc vào từ học của nhân tế bào và nhất là độ tập trung ion hyđro. Nghĩa là phụ thuộc vào cấu tạo hóa học của các mô đó có thể phân biệt được những tổn thương tùy theo mức độ cộng hưởng từ trường của hạt nhân. IRM cho những hình ảnh tốt hơn so với Scanner mà không gây độc hại cho người bệnh, IRM còn cho phép nghiên cứu các khối u về phương diện sinh học và hóa học. Tuy nhiên, hiện nay máy này rất đắt tiền và mới chỉ được sử dụng phổ biến ở các nước có nền kinh tế phát triển.
Chẩn đoán sinh học
Chẩn đoán sinh học là những xét nghiệm để tìm ra những chất chỉ điểm sinh học của khối u. Đây là những phân tử được tổng hợp từ tổ chức ung thư, đến nay phương pháp sinh học vẫn còn ít giá trị chẩn đoán vì ít đặc hiệu và thường chỉ phát hiện ở những giai đoạn muộn của bệnh.
Các phương pháp sinh học có giá trị đánh giá tiên lượng bệnh và theo dõi hiệu quả điều trị. Bệnh được đánh giá là tốt nếu tỉ lệ chất sinh học chỉ điểm giảm và mất. Bệnh tái phát nếu tỉ lệ này lại tăng lên.
CEA (Carcinome -Embryonnaire Antigene) là một loại kháng nguyên ung thư bào thai, tăng cao trong ung thư đại, trực tràng).
aFP (alpha – fetoprotein) là một loại protein bào thai, có giá trị để chẩn đoán K gan.
HCG là một loại hormon ở phụ nữ có thai – HCG tăng cao trong K rau thai, K tinh hoàn loại tế bào mầm.
PSA (Prostatic Speccific Antigen) đặc hiệu với K tiền liệt tuyến.
Ca 15.3 ứng dụng trong chẩn đoán ung thư vú.
Chẩn đoán xác định chẩn đoán vi thể
Chẩn đoán tế bào học
Bao gồm nhiều phương pháp xét nghiệm tìm tế bào ác tính từ những tế bào bong của cơ thể như xét nghiệm phiến đồ âm đạo (paptest) có giá trị để khám phát hiện ung thư cổ tử cung ở giai đoạn sớm, xét nghiệm tìm tế bào K từ chọc hút các khối u như chẩn đoán ung thư vú hoặc chọc hút các hạch để chẩn đoán hạch ác tính, hoặc xét nghiệm tìm các tế bào K trong các dịch như dịch màng phổi, dịch màng bụng, đờm …Phương pháp chẩn đoán tế bào học có nhiều ưu điểm như nhanh, đơn giản, kinh tế và rất có giá trị trong khám phát hiện. Tuy nhiên vẫn còn tồn tại một tỷ lệ dương tính hoặc âm tính giả.
Chẩn đoán tổ chức học
Là phương pháp quyết định nhất để khẳng định bệnh ung thư. Chẩn đoán bệnh lý giải phẫu không những phát hiện tổn thương bất thường của tế bào như phương pháp chẩn đoán tế bào học, mà còn tìm ra những thay đổi về cấu trúc của mô, nhất là tính chất xâm lấn qua đó khẳng định được tổ chức ác tính. Có nhiều phương pháp sinh thiết để chẩn đoán tổ chức học như bấm sinh thiết, sinh thiết bằng kim, sinh thiết qua nội soi, mổ sinh thiết. Mẫu bệnh phẩm sinh thiết còn có thể giúp một số xét nghiệm khác như: khảo sát các gen gây K, xác định hoạt động sinh học của tế bào K, khảo sát yếu tố thụ cảm nội tiết của K vú, khảo sát miễn dịch học của các tế bào lymphomalin. Phương pháp sinh thiết tức thì (cắt lạnh) cho kết quả nhanh 15 đến 30 phút rất cần thiết cho các phẫu thuật viên vì vậy ngoài việc xác định K, bệnh lý giải phẫu còn có thể đánh giá mức lan rộng vi thể của K. Chẩn đoán tổ chức học còn cho biết thể bệnh lý giải phẫu, một trong những yếu tố đánh giá tiên lượng bệnh.
Chẩn đoán giai đoạn
Chẩn đoán giai đoạn là đánh giá sự xâm lấn và lan tràn của ung thư dựa trên thăm khám lâm sàng và cận lâm sàng.
Bước chẩn đoán giai đoạn rất cần thiết cho hai mục đích:
Đối với bệnh nhân: Chẩn đoán giai đoạn sẽ giúp đánh giá được tiên lượng bệnh, là cơ sở để chọn lựa phác đồ điều trị đúng đắn.
Đối với cộng đồng: Phân loại giai đoạn sẽ thuận lợi cho công việc nghiên cứu khoa học, trao đổi thông tin giữa các trung tâm làm điều trị, so sánh và đánh giá các phương pháp điều trị.
Có nhiều phương pháp phân loại giai đoạn khác nhau, nhưng sắp xếp giai đoạn TNM của tổ chức chống ung thư quốc tế (UICC) được ứng dụng nhiều nhất vì phân loại này chính xác hơn và có nhiều thông tin hơn.
Phân loại TNM
Hệ thống TNM gồm ba yếu tố chính:
T: U nguyên phát (Tumor).
N: Hạch tại vùng (Node).
M: Di căn xa (Metastase).
TNM được đánh giá trước khi điều trị và theo những qui định chung:
T (U nguyên phát).
To: Chưa có dấu hiệu u nguyên phát.
Tis: Ung thư nội biểu mô (insitu).
T1 – T4: Theo kích thước tăng dần hoặc mức xâm lấn tại chỗ của u nguyên phát.
Tx: Chưa thể đánh giá được u nguyên phát.
N (Hạch tại vùng).
No: Chưa có dấu hiệu xâm lấn hạch tại vùng.
N1 – N3: Mức độ tăng dần sự xâm lấn của hạch tại vùng.
Nx: Chưa thể đánh giá được hạch tại vùng.
M (Di căn xa).
Mo: Chưa có di căn xa.
M1: Di căn xa (Có thể chỉ ra vị trí di căn).
Mx: Chưa đánh giá được di căn.
Ví dụ sắp xếp giai đoạn TNM trong K vú.
To: Chưa có dấu hiệu u nguyên phát.
T1: U dưới 2 cm.
T2: U có kích thước từ 2 – 5 cm.
T3: U lớn hơn 5 cm.
T4: U mọi kích thước với sự xâm lấn.
T4a: Xâm lấn vào thành ngực.
T4b: Xâm lấn ra da.
T4c: Xâm lấn cả da và thành ngực.
T4d: Ung thư vú thể viêm.
N0: Chưa sờ thấy hạch nách cùng bên.
N1: Hạch nách cùng bên di dộng.
N2: Hạch nách cùng bên cố định.
N3: Hạch vú trong.
M0: Chưa có di căn xa.
M1: Có di căn xa kể cả hạch thượng đòn.
Phân loại theo giai đoạn
Là các sắp xếp cổ điển và đơn giản. Theo sự tiến triển của u: tại chỗ, tại vùng và cuối cùng là toàn thân. Chẩn đoán theo giai đoạn ít chính xác hơn và ít thông tin hơn là phân loại TNM. Tuy vậy chẩn đoán giai đoạn vẫn được sử dụng đối với một số khối u tiến triển đặc biệt. Ví dụ K tinh hoàn, K buồng trứng, K cổ tử cung.
Ví dụ: Phân loại FIGO đối với ung thư cổ tử cung.
Giai đoạn O: K nội mạc hoặc tiền xâm lấn.
I : U giới hạn ở cổ tử cung.
II: U vượt qua cổ tử cung nhưng chưa đến 1/3 dưới âm đạo.
III: U đến 1/3 dưới âm đạo hoặc thành khung chậu.
IV: Có tổn thương bàng quang hoặc trực tràng hoặc các cơ quan xa.
Phân loại giai đoạn đối với bệnh lymphomalin: Phân loại TNM và phân loại theo giai đoạn không phù hợp với lymphomalin vì đây là bệnh mang tính chất toàn thân. Bệnh lymphomalin và bệnh Hodgkin sử dụng phân loại theo Ann – Arbor. lách được xem như một hạch.
Giai đoạn I: Tổn thương một nhóm hạch đơn độc, hoặc một vị trí đơn độc ngoài hạch (IE).
Giai đoạn II: Tổn thương hai hay nhiều nhóm hạch ở một phía cơ hoành (II), với xâm lấn ngoài hạch (IIE).
Giai đoạn III: Tổn thương nhiều hạch ở cả hai phía cơ hoành (III), với xâm lấn ngoài hạch (IIIE), tổn thương lách(IIIS) hoặc cả hai (III ES).
Giai đoạn IV: Lan tràn vào phủ tạng hoặc toàn thân.
Phân loại giai đoạn Dukes: áp dụng cho K đại trực tràng.
Giai đoạn A: U chưa xâm lấn đến lớp cơ.
Giai đoạn B: U xâm lấn qua lớp cơ – chưa xâm lấn hạch.
Giai đoạn C: U xâm lấn hạch.
Giai đoạn D: Di căn xa.
Chẩn đoán sớm ung thư
Đặt vấn đề
Ung thư là loại bệnh mạn tính, trải qua nhiều giai đoạn phát triển: khởi phát, tăng trưởng thúc đẩy, chuyển tiếp, lan tràn, di căn.
Ở các giai đoạn ban đầu, vì kích thước quá nhỏ và luôn có những biến đổi về mặt dịch thể (chưa có các men, các chất do u tiết ra), nên trên lâm sàng cũng như trên xét nghiệm chưa thể phát hiện được u.
Ở giai đoạn muộn hơn: giai đoạn tiền lâm sàng và lâm sàng (giai đoạn tiến triển, xâm lấn). Việc chẩn đoán sớm được đặt ra. Ở giai đoạn này khối u đã bắt đầu có sự xuất hiện một số chất do tế bào ung thư tiết ra và kích thước của u cũng có thể đủ để phát hiện dựa vào các phương tiện cận lâm sàng.
Tuy nhiên việc chẩn đoán bệnh ung thư có những hạn chế:
Phần lớn các chất chỉ điểm ung thư có tính đặc hiệu không cao.
Về lâm sàng: những ung thư nằm ở vị trí sâu rất khó phát hiện ở giai đoạn sớm.
Do trình độ hiểu biết về y tế của bệnh nhân còn hạn chế nên tỷ lệ bệnh nhân đến giai đoạn sớm rất thấp.
Chính vì những lý do trên, nên việc chẩn đoán sớm mới chỉ được áp dụng có hiệu quả ở một số bệnh nhất định, có sự phối hợp chặt chẽ giữa lâm sàng, cận lâm sàng.
Các chất chỉ điểm sinh học
Là những chất xuất hiện và thay đổi nồng độ trong cơ thể liên quan tới sự phát sinh và phát triển của ung thư.
Chia làm 2 loại:
Tế bào chỉ điểm
Các kháng nguyên tập trung trên bề mặt tế bào như trong bệnh Leucemie và các cơ quan thụ cảm trong K vú.
Dịch thể chỉ điểm
Các chất xuất hiện trong huyết thanh, nước tiểu, hoặc các dịch khác của cơ thể. Các chất này được tổng hợp, bài tiết từ các khối u hoặc tạo ra do phản ứng của cơ thể đối với tế bào K.
Protein Jonne là chất chỉ điểm đầu tiên được ứng dụng để chẩn đoán đa u tủy xương.
1938 Gutman chẩn đoán ung thư tiền liệt tuyến bằng xét nghiệm phosphatase acide.
1948 định lượng HCG được sử dụng để chẩn đoán K rau thai, K tinh hoàn.
1954 Abelen tìm ra a FP chẩn đoán K gan nguyên phát.
1965 Gold Preedman tìm ra CEA trong K đại tràng.
1997 Wang tìm ra PAS có giá trị trong chẩn đoán K tiền liệt tuyến.
Ngày nay nhờ việc sử dụng kháng thể đơn dòng, người ta đã tìm ra các kháng nguyên đặc hiệu:
CA 15.3 đặc hiệu với K vú.
CA 19.9 với K dạ dày, đại trực tràng.
CA 72.4 với K dạ dày.
SCC: với ung thư biểu bì.
Một số bệnh có thể phát hiện sớm do đặc điểm dễ dàng phát hiện và có Test đặc hiệu
Sàng lọc K vú
Tự khám vú.
Khám lâm sàng tuyến vú theo định kỳ đối với các phụ nữ có nguy cơ cao.
Chụp tuyến vú định kỳ với các phụ nữ có nguy cơ cao.
Sàng lọc K cổ tử cung
Làm Paptest mỗi năm từ 1 đến 2 lần đối với phụ nữ trên 30 tuổi đã có gia đình.
Có thể khám cổ tử cung bằng mắt với mỏ vịt theo định kỳ với phụ nữ trên 30 tuổi, có gia đình. Có thể kết hợp:
Thử nghiệm Lugol.
Soi cổ tử cung và phóng đại các thương tổn.
Khoét chóp cổ tử cung.
Sàng lọc ung thư đại tràng và trực tràng
Nhằm vào các bệnh nhân có nguy cơ cao.
Các biện pháp sàng lọc:
Xét nghiệm máu tiềm ẩn trong phân.
Phát hiện hoạt động Peroxidase của huyết cầu tố.
Nội soi đại trực tràng theo định kỳ.
Đối với K gan nguyên phát
Đo lượng a FP trong huyết thanh những đối tượng đã bị viêm gan siêu vi theo định kỳ.
K vùng họng miệng
Sàng lọc bằng cách đo lượng kháng thể IgA của virút Epstein-Barr cho dân ở vùng hay mắc bệnh này.
K tiền liệt tuyến
Có 3 xét nghiệm có khả năng phát hiện khi chưa có triệu chứng lâm sàng: thăm trực tràng bằng tay, siêu âm, do kháng nguyên đặc hiệu của K tiền liệt tuyến (PSA)
K tuyến giáp
Đối với các đối tượng có nguy cơ cao (đã chiếu Xquang vùng cổ khi còn trẻ, gia đình có bệnh nhân bị K giáp thể tủy), cần phải:
Khám tuyến giáp định kỳ.
Định lượng Calcintonin và Thyroglobulin.
K phế quản phổi
Chụp Xquang phổi định kỳ với người trên 45 tuổi hút thuốc lá nhiều.
K dạ dày
Khám nội soi những bệnh nhân có dấu hiệu nghi ngờ. Sinh thiết tổ chức nghi ngờ để phát hiện sớm K dạ dày.
Kết luận
Ung thư là bệnh hiểm nghèo, chỉ có thể chữa khỏi nếu được phát hiện sớm. Chẩn đoán ung thư phụ thuộc vào sự thăm khám của thầy thuốc và sự hiểu biết của người bệnh.
Người bác sĩ đầu tiên khám bệnh là người có trách nhiệm nặng nề trong việc chẩn đoán sớm giúp người bệnh có nhiều hy vọng được chữa khỏi. Ngoài những hiểu biết chung về y học, tất cả các thầy thuốc cần phải có những kiến thức ung thư học, nắm vững các phương pháp chẩn đoán ung thư.